Содержимое
Импетиго МКБ L01
Импетиго является поверхностной инфекцией кожи и, как правило, вызывается Staphylococcus aureus и Streptococcus pyogenes. Оно имеет две формы: небуллезную и буллезную. Буллы являются заполненными жидкостью образованиями > 0,5 см в диаметре.
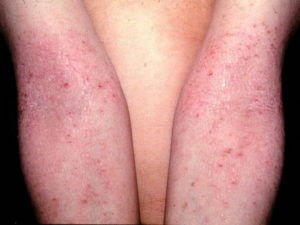
Небуллезное импетиго – наиболее распространенная форма (70% случаев). Хотя булла не присутствует в этой форме, везикулы (заполненные жидкостью повреждения <0,5 см в диаметре) могут появляться кратковременно на ранней стадии заболевания. Этиологическими возбудителями являются Staphylococcus aureus, Streptococcus pyogenes или комбинация этих двух организмов. Повреждения происходят на участках травмированной кожи.
Буллезное импетиго связано с инфекцией кожи Staphylococcus aureus. Повреждения происходят на неповрежденной коже.

Этиология
Импетиго может быть вызвано Staphylococcus aureus (обычным возбудителем буллезного типа), бета-гемолитическим стрептококком группы A (обычным возбудителем не буллезного типа) или тем и другим. Незначительные ссадины и поражения кожи, связанные с широким спектром кожных заболеваний, позволяют бактерии проникнуть в кожу. Эти бактерии колонизируют, а затем проникают в поверхностные слои кожи, изначально создавая небольшую эритематозную макулу (плоскую, обесцвеченную область кожи), которая вскоре становится везикулярной.
МРЗС может быть этиологически значимым микроорганизмом и чаще встречается в случаях не буллезного импетиго.
Патофизиология
Буллезное импетиго вызвано стафилококками, производящими эксфолиативный токсин, который содержит сериновые протеазы, действующие на десмоглин 1, структурно критическую пептидную связь в молекуле, которая удерживает эпидермальные клетки вместе. Этот процесс позволяет Staphylococcus aureus распространяться под роговым слоем в пространстве, образованном токсином, заставляя эпидермис расколоться чуть ниже гранулированного слоя.
Большие волдыри формируются в эпидермисе с нейтрофильной и, как правило, бактериальной миграцией в буллезную полость. Этот механизм прогрессирования поражения может объяснить, как микроорганизм обычно способен противостоять проникновению за пределы поверхностного эпидермиса.
При буллезном импетиго быстро разрывается булла, вызывая поверхностную эрозию и желтую корочку, а при не буллезном импетиго стрептококк обычно вызывает образование толстостенной пустулы с эритематозной основой. Гистология не буллезных повреждений показывает толстую поверхностную корку, состоящую из сыворотки и нейтрофилов на разных стадиях распада с паракератотическим материалом.
Ключевые диагностические факторы
- Наличие факторов риска: ключевыми факторами являются повышенная влажность, плохая гигиена, недоедание и перенаселенность, сопутствующее заболевание кожи, хроническая колонизация Staphylococcus aureus.
- Везикулы/буллы: встречается при буллезном импетиго. Они имеют диаметр 2 см или больше и первоначально прозрачны, а затем становятся мутными. Может быть задействована слизистая оболочка щеки.
- Корки: импетиго обычно представляет классическую желтовато-золотистую корочку на лице. При стрептококковой форме корочки более толстые и темные. При разрешении импетиго корочки обычно сухие и отделяются, оставляя эритематозную основу.
- Прочие диагностические факторы:
- эритема
- зуд
- лимфаденопатия
- лихорадка
Диагностика
Диагноз устанавливается клинически. Импетиго обычно проявляется в виде классической желтоватой или золотистой корочки на лице у здорового человека.
Анамнез
Повреждения часто протекают бессимптомно, но иногда имеется зуд. Они обычно безболезненны. Часто существует контакт с инфицированными сверстниками в школе или в игровых группах. Повреждения обычно распространяются постепенно с одного участка на другой.
- Везикулы являются временными и наблюдаются редко; пациенты, часто после этой стадии имеют эрозии, покрытые желтовато-золотистой корочкой с неоднородным распределением, часто вокруг рта и носа, хотя они могут возникать в любом месте тела.
- При стрептококковой форме корочки более толстые и темные.
- При разрешении импетиго корочки обычно сухие и отделяются, оставляя эритематозную основу.
- В случаях, не связанных c излечиванием, наблюдается возвышение корки из-за скопления под ней слизисто-гнойного экссудата при активном заболевании.
- Вовлечение слизистых оболочек встречается редко при не буллезной форме.
- При буллезной форме буллы часто имеют диаметр 2 см или больше. Они изначально прозрачные, а затем становятся мутными. Может быть задействована слизистая оболочка щеки.
- Тяжелая болезнь с системными симптомами и признаками, такими как лимфаденопатия и лихорадка, может возникать, когда затрагиваются большие области.
- Подозрение на MРЗС возникает в случаях спонтанного абсцесса или целлюлита или когда поражения не устраняются при рекомендуемом начальном лечении антибиотиками.
Лабораторные методы
- Обычно подтверждающие тесты не нужны, если не подозревается MРЗС; если это так, подтвердите с помощью соответствующих мазков для бактериологической культуры.
- Бакпосев мазка с кожи также может быть разумной мерой, когда диагноз вызывает сомнения, или если пациент не отвечает на соответствующую эмпирическую терапию импетиго.
- Гематология обычно нормальная, редко способствует диагнозу и обычно не рекомендуется.
Дифференциальная диагностика
| Заболевание | Дифференциальные признаки/симптомы | Дифференциальные обследования |
|
| |
|
| |
|
| |
|
| |
|
| |
|
| |
|
| |
|
| |
|
|
|
|
| |
|
| |
|
|
Профилактика
Мыло и вода или более агрессивные антибактериальные средства (например, хлоргексидин) эффективны для уменьшения колонизации бактериальной колонии. Эффективность этих мер не была протестирована специально для ограничения распространения импетиго, но этот подход представляется разумным способом предотвращения заразного распространения. Имеются веские доказательства того, что такие меры гигиены эффективны для компонента, распространяющегося на организм, с распространенным фомитом респираторных инфекций.
Назальную колонизацию Staphylococcus aureus и рецидивирующие инфекции с этой бактерией можно устранить, применяя локальные аппликации (например, мупироцин) в ноздри. Этот подход применим как к зараженным людям, так и к близким членам семьи (которые могут быть затронуты или имеют колонизацию бактерий в носу).
Следует избегать контакта с инфицированными пациентами. Эта практика реализуется многими школами, поскольку они не позволяют детям посещать школу до тех пор, пока заболевший ребенок больше не будет иметь корковых или буллезных повреждений, то есть их инфекция полностью исчезнет. Хотя доказательства отказа от контакта не являются сильными относительно импетиго, экстраполяция из других стратегий сдерживания болезни может быть использована для поддержки такого подхода.
Было показано, что добавка цинка у беременных женщин с потенциальным недоеданием в развивающихся странах почти вдвое снижает показатель (от примерно 20% до 10%) импетиго у младенцев в возрасте до 6 месяцев.
Лечение
Большинство случаев импетиго разрешаются без необходимости медицинской помощи. Стандартное лечение местного заболевания без каких-либо системных проявлений связано с местными антибиотиками. Оральные антибиотики предназначены для пациентов с более тяжелых или рефрактерных к лечению заболеваниям. Интраназальные антибиотики используются для пациентов с хроническим носовым выделением возбудителей. Для большинства пациентов полезны меры гигиены кожи и использование антисептических средств, снижающих плотность патогенных бактерий на коже.
Кожа, которая была нарушена либо незначительной травмой, либо в результате другого состояния, особенно восприимчива к инфекции, поэтому следует исключить любую причину (включая раны, дерматит, укусы насекомых и чесотку).
Новорожденные
Пациенты, поступающие в первый месяц жизни с не буллезным импетиго, требуют назначения пероральных антибиотиков, если МРЗС исключается или маловероятен. Эритромицин рекомендуется в качестве лечения первой линии. Внутривенный ванкомицин рекомендуется, если тестирование указывает на наличие МРЗС.
Для новорожденных с буллезным импетиго рекомендуется парентеральная антибактериальная терапия нафциллином, оксациллином или клиндамицином; ванкомицин рекомендуется для случаев, связанных с МРЗС.
Взрослые, дети и младенцы: поверхностная или ограниченная инфекция
У этих пациентов нет доказательств более глубокой вовлеченности мягких тканей (абсцесс, целлюлит) или гематогенного распространения (лихорадка, конституциональные симптомы).
Местные антибиотики, такие как мупироцин, фузидиевая кислота, ретапамулин и озеноксацин, являются вариантами лечения первой линии, за исключением случаев, когда существует резистентность.
Взрослые, дети и младенцы: распространенные кожные поражения
У этих пациентов нет доказательств более глубокой вовлеченности мягких тканей (абсцесс, целлюлит) или гематогенного распространения (лихорадка, конституциональные симптомы). Пероральные антибиотики диклоксациллин или флуклоксациллин, эритромицин, или цефалоспорин первого поколения (например, цефалексин) являются предпочтительными препаратами.
Иммунокомпрометированные пациенты подвергаются большему риску развития осложненного течения инфекции; парентеральная антибиотикотерапия — это рассмотрение для пациентов с распространенными поражениями и тяжелым иммунным компромиссом.
Если подозревается МРЗС (случаи спонтанного абсцесса или целлюлита, поражения, которые не разрешаются при рекомендованной антибиотикотерапии) и / или определяемые с помощью тестирования на чувствительность к антибиотикам, подходящие варианты антибиотиков включают клиндамицин, триметоприм / сульфаметоксазол, или доксициклин.
Взрослые, дети и младенцы: вовлечение глубоких мягких тканей или гематогенное распространение
Эти пациенты имеют более обширное кожное заболевание (абсцесс, целлюлит) или признаки гематогенного распространения (лихорадка, конституциональные симптомы). Рекомендуется парентеральная терапия антибиотиками с нафциллином, оксациллином или клиндамицином.
Если подозревается МРЗС (случаи спонтанного абсцесса или целлюлита, поражения, которые не разрешаются при рекомендованной антибиотикотерапии) и / или определяемые с помощью тестирования на чувствительность к антибиотикам. Ванкомицин является предпочтительным антибиотиком. Альтернативой ванкомицину являются ортаванцин, далбаванцин и тедизолид.
Следует рассмотреть возможность консультации со специалистом по инфекционным болезням (педиатрическим или взрослым) при лечении детей грудного возраста, детей, пациентов с ослабленным иммунитетом и любого пациента, плохо реагирующего на начальное лечение парентерального антибиотика.
Интраназальные антибиотики используются для пациентов с хронической интраназальной бактериальной колонизацией. Для пациентов, которые испытывают частые рецидивы импетиго, дополнительно используется интраназальный антибиотик (применяемый с той же частотой, что и антибиотик на кожу в течение 5-7 дней в месяц). В случае, когда несколько членов семьи, кроме пациента, страдают от импетиго, интраназальный антибиотик следует назначить невовлеченному члену (ов) семьи. В любом случае, намерение состоит в том, чтобы уменьшить колонизацию носа бактериями, поскольку нос может служить источником повторного заражения человека или распространения инфекции при близких контактах.
Средства гигиены кожи
Двукратное ежедневное мытье с мылом и водой — это хороший общий уход за кожей для всех пациентов с импетиго, поскольку он помогает уменьшить количество бактерий на коже.
Для детей старшего возраста и взрослых, особенно с более распространенным вовлечением кожи, хлоргексидин может быть хорошим антибактериальным моющим средством в качестве добавки для рутинного использования. Однако хлоргексидин не рекомендуется новорожденным или детям в возрасте до 4 лет (из-за проблем, связанных с его потенциальной токсичностью из-за абсорбции).
Що означає: » разрєшаєтся без мєдіцінской помощі»? Я мав пацієнтів, які лікували стрептодермію подорожниками, а потім приходилось колоти антибіотики. Проблем в діагностиці імпетіго не виникає, а от, якість вітчизняняних антибіотиків викликає сумніви.